Care ABC - U for Ulcer Disease
Offene Wunde, die einfach nicht heilen will? Erfahre hier, was hinter einem Ulcus steckt, warum es entsteht und wie Du selbst aktiv zur Heilung beitragen kannst – inklusive Tipps für Deinen Alltag und die Versorgung.
Ein Ulcus (auch Ulkus oder Geschwür genannt) ist mehr als nur eine „schlechte Wunde“. Es handelt sich um einen tiefen Gewebedefekt der Haut oder Schleimhaut, der oft schlecht heilt, Schmerzen bereitet und Betroffene im Alltag stark einschränken kann. Besonders häufig tritt das Ulcus cruris am Unterschenkel („offenes Bein“) oder ein Magengeschwür (Ulcus ventriculi/duodeni) auf.
Wenn Du selbst, ein:e Angehörige:r oder Deine Klient:innen betroffen sind, fragst Du Dich vielleicht:
- Was genau ist ein Ulcus?
- Warum entsteht es, und ist es gefährlich?
- Wie lange dauert die Heilung, und was kannst Du selbst tun?
Genau auf diese Fragen gehen wir hier Schritt für Schritt ein. Du findest in diesem Artikel:
- eine leicht verständliche Erklärung,
- die wichtigsten Ursachen, Symptome und Behandlungsmöglichkeiten,
- praktische Tipps für Deinen Alltag,
- sowie spezielle Informationen zur Versorgung in Österreich (Kostenübernahme, Anlaufstellen).
So erhältst Du alle wichtigen Informationen an einem Ort und weißt genau, welche nächsten Schritte für Dich oder Deine Angehörigen sinnvoll sind.
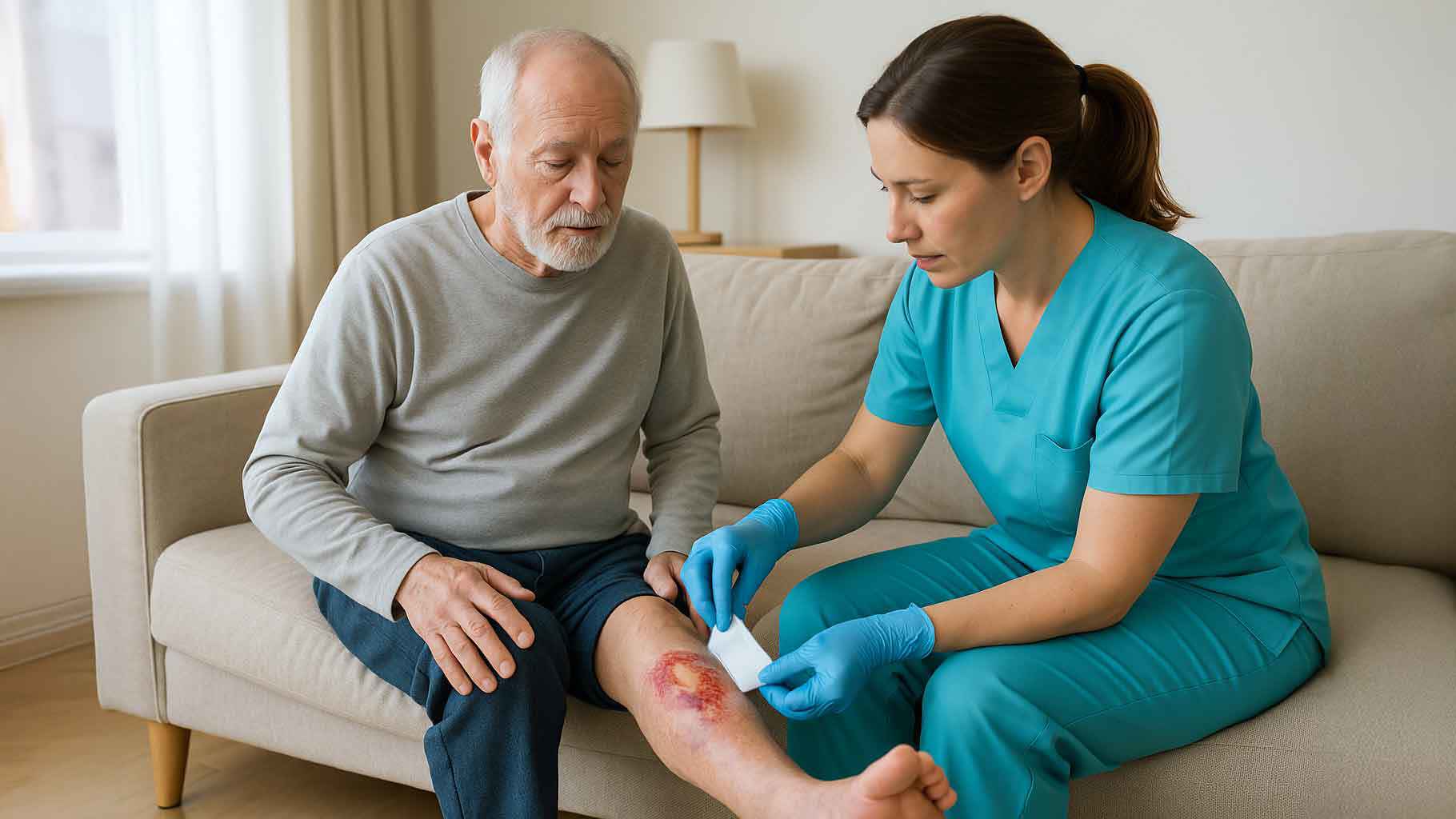
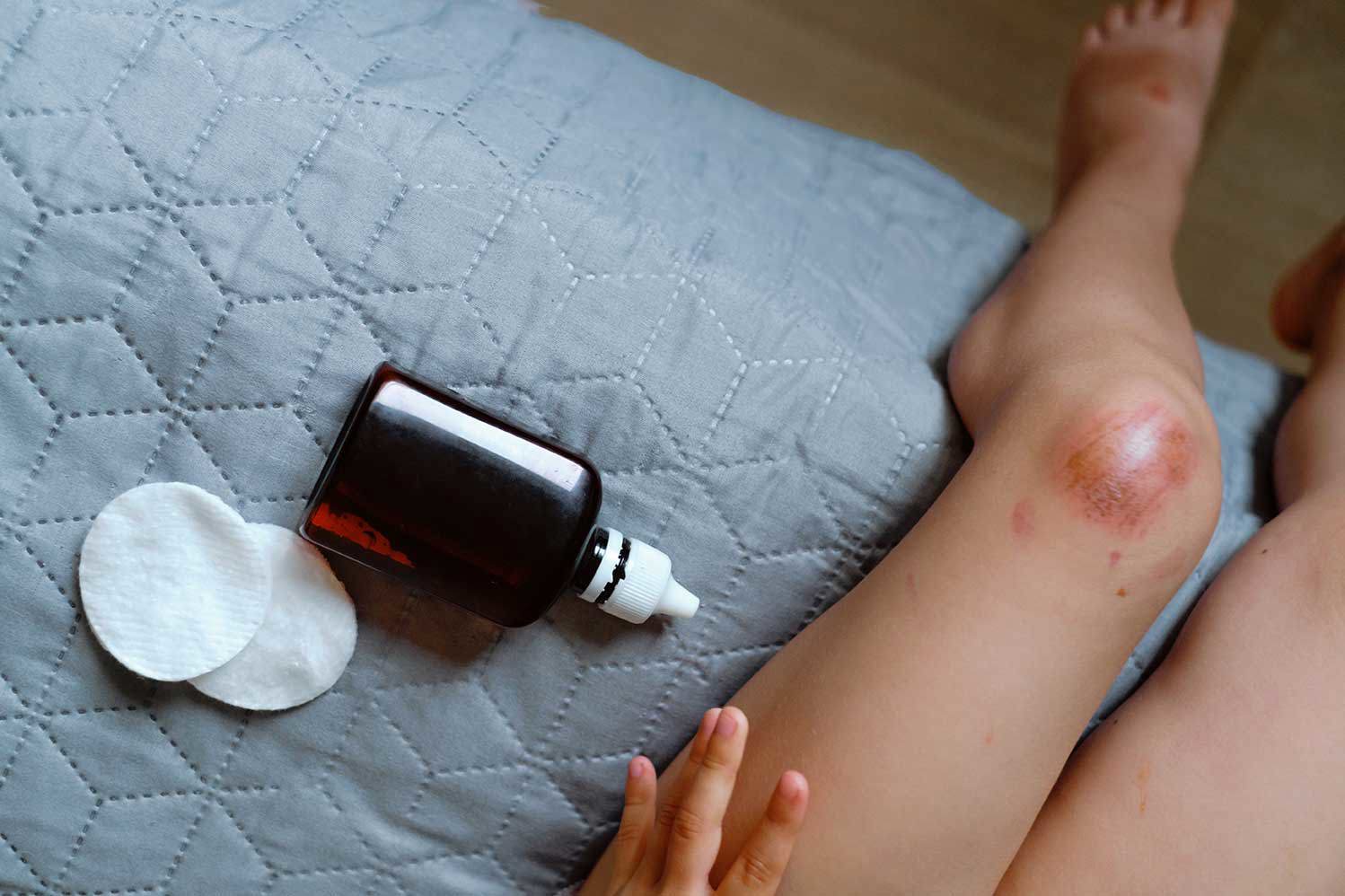
Peter ist Anfang 60 und hat seit Wochen eine Wunde am Unterschenkel, die einfach nicht heilt. Er merkt, dass es nicht „nur eine kleine Schürfwunde“ ist – sein Alltag ist eingeschränkt, das Gehen fällt schwer, und das ständige Pflasterwechseln zehrt an seinen Nerven. Genau wie Peter sind viele Menschen von einem Ulcus betroffen – einer Wunde, die tief ins Gewebe reicht und besonders hartnäckig sein kann. Viele fühlen sich schuldig oder verzweifelt, weil die Wunde einfach nicht heilt. Aber: Das liegt nicht an Dir! Es ist eine hartnäckige Krankheit, die professionelle Strategien braucht.
Definition
Medizinisch betrachtet ist ein Ulcus ein tiefer Gewebedefekt von Haut oder Schleimhaut. Für Patientinnen und Patienten wie Peter bedeutet das oft Schmerzen, eine verlängerte Heilungszeit und Einschränkungen im Alltag. Einfach gesagt: Es ist mehr als eine oberflächliche Wunde, ein Ulcus geht „unter die Haut“.
Unterschiede zum Tumor oder zu anderen Wunden
Viele Betroffene sorgen sich zunächst, dass ein Ulcus Krebs sein könnte. Hier ist wichtig: Ein Ulcus ist kein Tumor. Es handelt sich um eine chronische Wunde. Wenn ein Ulcus sehr lange besteht, kann es sich in seltenen Fällen jedoch auch bösartig verändern. Deshalb ist eine ärztliche Kontrolle immer sinnvoll. Peter geht regelmäßig zur Kontrolle, um sicherzugehen, dass alles in Ordnung bleibt.
Häufige Synonyme und Schreibweisen (Ulcus/Ulkus/Ulcera)
Je nach Quelle und Sprache wirst Du unterschiedliche Bezeichnungen finden: Ulcus, Ulkus oder im Plural Ulcera. Für Peter war das anfangs verwirrend, doch mit ein bisschen Hintergrundwissen konnte er die Fachbegriffe besser einordnen und versteht nun, dass es sich bei all diesen Begriffen um dasselbe medizinische Problem handelt.
Peter sitzt auf seinem Lieblingssessel und betrachtet die Wunde an seinem Unterschenkel. „Wie konnte es nur so weit kommen?“, denkt er. Um zu verstehen, warum ein Ulcus entsteht, müssen wir einen genaueren Blick auf die häufigsten Ursachen werfen.
Bevor wir in die Details gehen, hier eine Übersicht über die häufigsten Ursachen:
Durchblutungsstörungen
Eine der häufigsten Ursachen ist eine gestörte Durchblutung.
- Bei einer venösen Insuffizienz (Ulcus cruris venosum) staut sich das Blut in den Venen, es entsteht Druck von innen, und die Haut wird anfällig für tiefe Wunden. Genau das passiert bei Peter: Schon morgens sind seine Beine schwer und geschwollen.
- Bei einer arteriellen Verschlusskrankheit (Ulcus cruris arteriosum) fließt das Blut nicht mehr richtig in die Beine. Die Haut wird schlecht mit Sauerstoff versorgt, heilt langsam und kann leicht aufreißen.
Tipps:
- Hochlagern: Wenn Du sitzt, lege Deine Beine über Herzhöhe, nicht nur auf den Hocker! Nur so kann das gestaute Blut wirklich abfließen. Schon 15 Minuten am Vormittag und 15 Minuten am Nachmittag können Wunder wirken.
- Kompression: Das Anziehen von Kompressionsstrümpfen ist oft mühsam. Ziehe sie direkt morgens im Bett an, bevor Du aufstehst, denn dann sind die Beine noch am dünnsten. Nutze Anziehhilfen oder Handschuhe mit guter Reibung (Gummi- oder Haushaltshandschuhe), das schont Deine Hände und das Material.
Infektionen
Bakterien, Viren oder Pilze können ebenfalls ein Ulcus auslösen oder eine bestehende Wunde verschlimmern. Peter erinnert sich, dass sich die Wunde manchmal entzündet hat, gerötet war und unangenehm roch – ein typisches Zeichen für eine bakterielle Infektion.
Medikamente & Lifestyle
Manchmal sind auch Medikamente und Lebensstilfaktoren beteiligt: Schmerzmittel wie NSAIDs, Nikotin, übermäßiger Alkohol oder Übergewicht können die Heilung verlangsamen. Peter raucht zwar nur noch selten, aber in Kombination mit seinem Übergewicht trägt das dazu bei, dass die Wunde hartnäckig bleibt.
Immunologische Ursachen
Selten liegt die Ursache in einer überaktiven Abwehrreaktion des Körpers. Krankheiten wie Vaskulitiden, Pyoderma gangraenosum oder Livedovaskulitis können die Haut angreifen und zu chronischen Geschwüren führen. Bei Peter ist das bisher ausgeschlossen, aber bei manchen Patient:innen spielt das eine Rolle.
Tumoren / Maligne Ulzera
Ein chronisches Ulcus kann in seltenen Fällen bösartig werden. Deshalb ist es wichtig, jede hartnäckige Wunde ärztlich abklären zu lassen – auch bei Peter steht daher die regelmäßige Kontrolle auf dem Plan.
Peter schaut erneut auf die Wunde an seinem Unterschenkel und runzelt die Stirn. Es ist nicht einfach eine kleine Schürfwunde – es gibt deutliche Anzeichen, dass hier etwas Tieferes vorliegt. Die Symptome eines Ulcus helfen Patient:innen wie Peter, die Schwere und Art der Wunde besser einzuschätzen.
Typische Merkmale eines Ulcus sind:
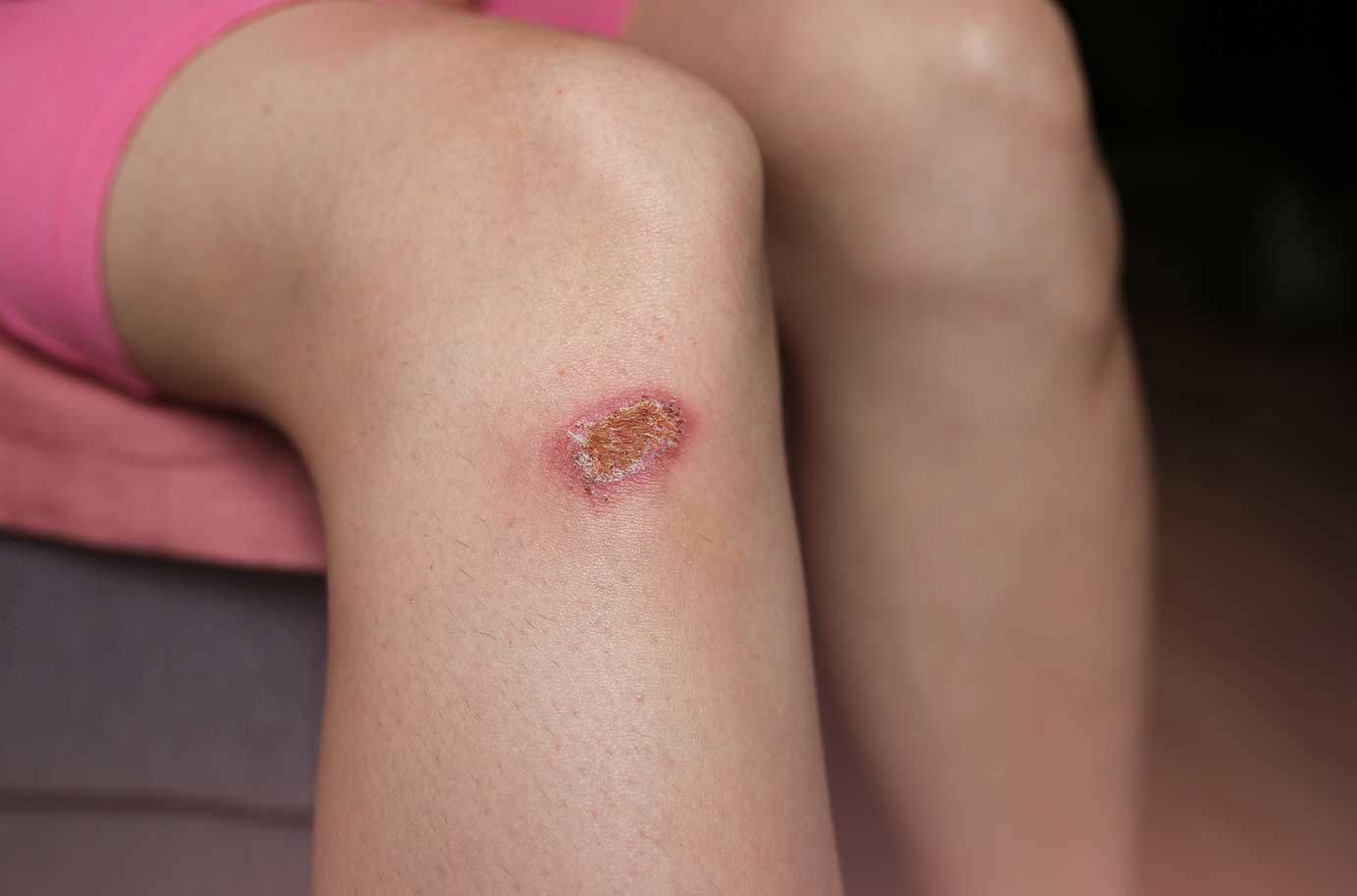
- Tiefe Defekte: Die Wunde reicht tiefer ins Gewebe als eine normale Verletzung. Bei Peter sieht man deutlich, dass die Haut eingerissen ist und sich darunter das Gewebe zeigt.
- Schlechte Heilung: Wochen oder sogar Monate vergehen, ohne dass sich die Wunde schließt. Peter wechselt täglich Pflaster und Salben – und trotzdem bleibt die Wunde hartnäckig.
- Schmerzen: Ulzera können brennen, pochen oder ziehen. Peter merkt besonders beim Gehen, wie unangenehm es ist.
- Exsudat (Wundflüssigkeit): Viele Ulzera sind feucht, manchmal eitrig oder stark nässend. Das kann Kleidung und Verband belasten, wie es Peter täglich erlebt.
Spezifische Formen
Je nach Lokalisation und Ursache unterscheiden sich die Symptome leicht:
- Ulcus cruris (offenes Bein): Wie bei Peter, meist an den Unterschenkeln. Die Haut ist gerötet, geschwollen und die Wunde heilt nur sehr langsam.
- Ulcus ventriculi (Magengeschwür): Peter kennt die Beschwerden seiner Bekannten: brennende Schmerzen im Oberbauch, besonders nach Mahlzeiten, Übelkeit und Völlegefühl.
- Ulcus duodeni (Zwölffingerdarmgeschwür): Schmerzen treten oft stundenweise auf, vor allem zwischen den Mahlzeiten oder nachts. Peter denkt an die Geschichten seines Bruders, der solche Symptome hatte.
- Ulcus molle (Geschlechtskrankheit): Gezielte Blasen- oder Geschwürbildung an den Geschlechtsorganen, oft mit schmerzhaften Lymphknoten. Peter weiß, dass dies selten, aber sehr spezifisch ist.
- Ulcus corneae (Hornhautgeschwür): Schmerz, Lichtempfindlichkeit und verschwommenes Sehen – Ulzera können sogar die Augen betreffen, wie Peter von einem Bekannten hört.
Peter lernt nach und nach, die unterschiedlichen Symptome einzuordnen. So kann er seine Wunde richtig einschätzen und weiß, wann ärztliche Hilfe dringend nötig ist.
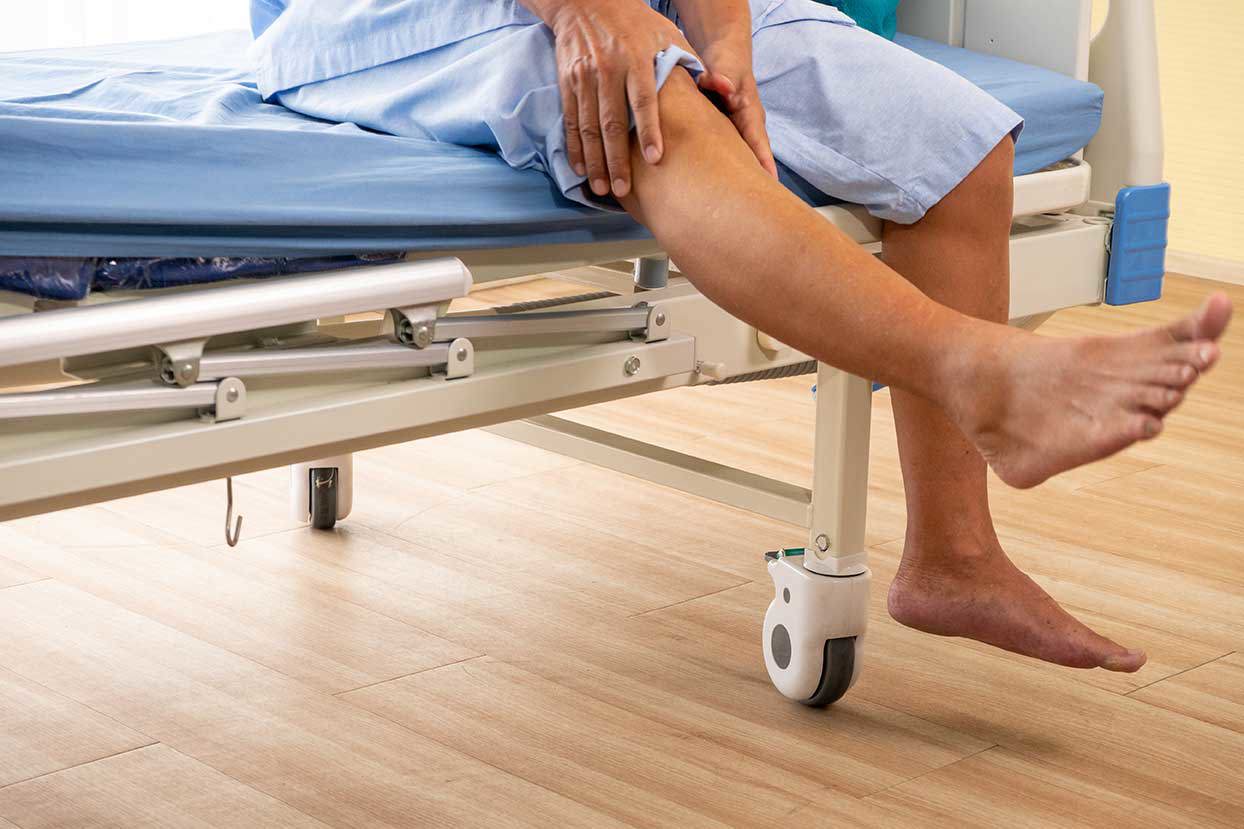
Peter sitzt nervös in der Praxis. Die Wunde an seinem Unterschenkel will einfach nicht heilen. Der Arzt beginnt mit einer gründlichen Untersuchung, um die genaue Ursache herauszufinden.
Klinische Untersuchung
Der Arzt begrüßt Peter und beginnt mit einer gründlichen klinischen Untersuchung, die die Grundlage für alle weiteren diagnostischen Schritte bildet. Zuerst erhebt er die allgemeinen Vitalwerte: Blutdruck, Puls, Körpergewicht und Körpergröße – alles Hinweise auf Peters allgemeine Gesundheit.
Dann richtet sich der Blick auf die Wunde und die umgebende Haut. Peter spürt, wie genau der Arzt inspektiert:
- Ulzeration: Das Geschwür auf der Haut ist deutlich sichtbar.
- Hyperpigmentierung: Dunkle Verfärbungen rund um die Wunde zeigen, dass die Haut lange belastet war.
- Ekzeme oder Dermatosklerose: Verhärtete, atrophische Stellen deuten auf chronische Veränderungen hin.
- Atrophie blanche: Weißliche, oft schmerzhafte Verfärbungen runden das Bild ab.
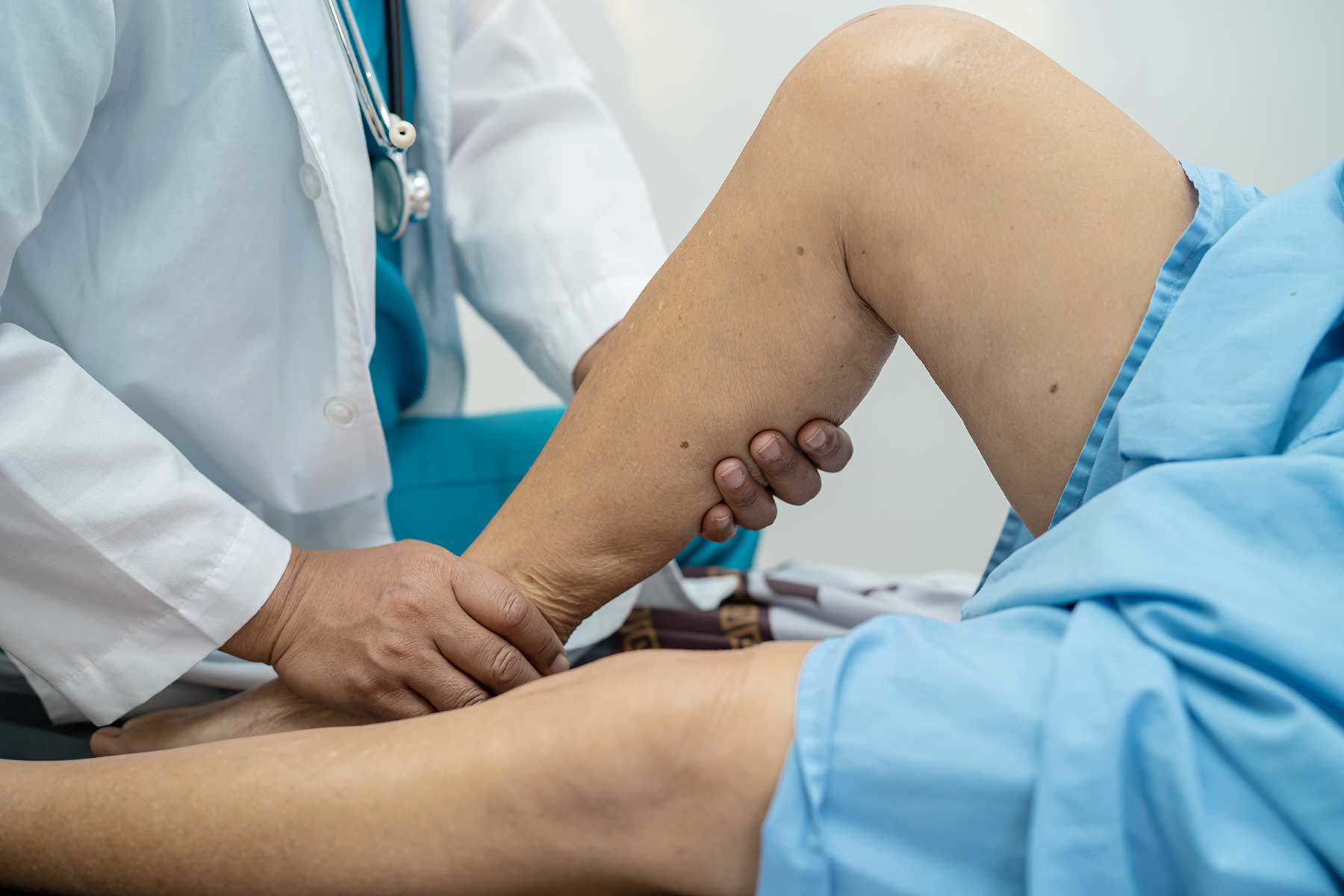
Der Arzt tastet nun Peters Pulsstatus an beiden Beinen ab – von der A. femoralis über die A. poplitea bis zu den Fußarterien (A. dorsalis pedis und A. tibialis posterior). Schwache oder fehlende Fußpulse könnten auf ein arterielles Ulcus hinweisen.
Anschließend folgt die dermatologische Untersuchung, um andere Ursachen auszuschließen. Dabei achtet der Arzt auf:
- Dekubitalulzera, die durch Druck bei Immobilität entstehen können,
- mögliche Folgeerkrankungen wie Hypodermitis oder rezidivierendes Ulcus cruris venosum.
Parallel wird Peters allgemeiner Gesundheitscheck (Gesundheits-Check-up | BMG) durchgeführt, um pathologische Befunde zu erkennen, die für die Ulcus-Therapie relevant sind.
Peter spürt, dass der Arzt jeden Schritt genau erklärt und einordnet. So entsteht ein klares Bild seiner Wunde und der Risikofaktoren, die ihre Entstehung begünstigen.
Bildgebung & Tests
Um die Diagnose zu sichern, werden weitere Tests durchgeführt:
- ABI (Ankle-Brachial-Index): Hierbei wird der Blutdruck am Knöchel mit dem am Oberarm verglichen. Ein Wert unter 0,9 deutet auf eine periphere arterielle Verschlusskrankheit (pAVK) hin (AWMF Leitlinienregister) – entscheidend bei Verdacht auf Ulcus cruris arteriosum.
- Doppler-/Duplex-Sonographie: Diese Ultraschalluntersuchung zeigt, wie gut das Blut durch die Venen fließt und ob es Verengungen oder Rückstau gibt (wichtig bei Verdacht auf Ulcus cruris venosum).
- Endoskopie: Bei Verdacht auf ein Magengeschwür (Ulcus ventriculi) oder ein Zwölffingerdarmgeschwür (Ulcus duodeni) ist eine Magenspiegelung notwendig.
- Koloskopie: Ja, diese Spiegelung des Dickdarms wird notwendig, um chronische Geschwüre oder Entzündungen im Dickdarm und unteren Dünndarm auszuschließen, die durch chronisch-entzündliche Darmerkrankungen (wie Morbus Crohn oder Colitis ulcerosa) verursacht werden (relevant für die Differenzialdiagnose).
- Biopsie: Wenn die Wunde (Haut oder Schleimhaut) ungewöhnlich aussieht oder nicht heilt, entnimmt der Arzt eine kleine Gewebeprobe, um Hautkrebs oder andere Erkrankungen auszuschließen (Balgrist)
Differenzialdiagnosen
Es gibt verschiedene Erkrankungen, die ähnliche Symptome wie ein Ulcus verursachen können. Der Arzt muss diese bei der Diagnose ausschließen, um die korrekte Behandlung einzuleiten:
- Gastritis (Magenschleimhautentzündung): Kann ähnliche Schmerzen im Oberbauch verursachen wie ein Magengeschwür, ist aber im Gegensatz zum Ulcus nur eine oberflächliche Entzündung ohne tiefen Gewebedefekt.
- Zöliakie: Kann durch Nährstoffmangel indirekte Wundheilungsstörungen verursachen oder durch spezifische Hauterscheinungen (Dermatitis herpetiformis) einem Ulcus ähneln.
- Dekubitus: Druckgeschwür, meist bei bettlägerigen Personen.
- Diabetisches Fußulkus: Entsteht durch Nervenschäden bei Diabetes.
- Hauttumoren: Bösartige Veränderungen der Haut, wie Basalzell- oder Plattenepithelkarzinome.
- Entzündliche Dermatosen: Hauterkrankungen wie Vaskulitiden oder Pyoderma gangraenosum, bei denen das Immunsystem die Haut angreift.
- Livedovaskulitis: Eine seltene Form der Entzündung kleiner Hautgefäße, die an den Unterschenkeln typischerweise extrem schmerzhafte und schlecht heilende Ulzera verursacht. Diese DD ist wichtig, da sie eine spezifische Therapie erfordert.
Peter ist erleichtert, dass der Arzt so gründlich vorgeht. Mit den Ergebnissen der Untersuchungen kann nun eine gezielte Behandlung eingeleitet werden.
Peter sitzt im Behandlungszimmer und hört aufmerksam zu, als der Arzt ihm die verschiedenen Therapiemöglichkeiten für sein Ulcus erklärt. Die Behandlung hängt von der Art des Ulcus ab, und der Arzt betont, dass eine gezielte Therapie entscheidend für die Heilung ist.
Allgemeine Prinzipien
Der Arzt erklärt, dass die Behandlung eines Ulcus immer die Grunderkrankung berücksichtigen muss. Bei Peter ist es die chronisch venöse Insuffizienz, die das Ulcus cruris venosum verursacht hat. Die Therapie umfasst sowohl lokale Maßnahmen wie die Wundversorgung als auch systemische Behandlungen, um die Ursache zu bekämpfen.
Die folgende Tabelle gibt Dir auf einen Blick Orientierung: Welche Behandlung ist für welches Ulcus sinnvoll? Welche Alltagshilfen können die Heilung unterstützen? So siehst Du sofort, welche Maßnahmen für Dich oder Deine Angehörigen relevant sind – ohne dass man sich durch lange Texte kämpfen muss.
Peter lehnt sich im Behandlungszimmer zurück und lauscht aufmerksam, während der Arzt ihm Schritt für Schritt die möglichen Therapien für sein Ulcus erklärt. Dabei wird klar: Welche Behandlung zum Einsatz kommt, hängt ganz von der Art des Ulcus ab – und eine gezielte Therapie ist der Schlüssel, damit die Wunde wirklich heilt.
Heilungszeiten nach Form
Die Heilungsdauer eines Ulcus variiert je nach Art und Ursache:
Einflussfaktoren auf die Heilung
Die Heilung eines Ulcus wird von verschiedenen Faktoren beeinflusst:
- Durchblutung: Eine gute Blutzirkulation ist entscheidend für die Versorgung des Gewebes mit Nährstoffen und Sauerstoff.
- Compliance: Die Bereitschaft des Patienten, die empfohlenen Therapien konsequent umzusetzen, spielt eine große Rolle.
- Komorbiditäten: Vorhandene Erkrankungen wie Diabetes mellitus oder Bluthochdruck können die Heilung verzögern.
Risiko für Rückfälle
Ein Ulcus kann jederzeit wieder auftreten, besonders bei unzureichender Behandlung oder fehlender Prävention. Regelmäßige Nachsorgeuntersuchungen und eine konsequente Therapie sind daher unerlässlich, um Rückfälle zu vermeiden.
Peter merkt schnell: Eine Wunde heilt nicht nur durch Salben und Verbände, sondern vor allem durch Aufmerksamkeit, Geduld und die richtige Pflege. Wenn die mobile Pflege am Morgen zu ihm kommt, prüfen die Pflegekräfte zuerst sorgsam die Wunde: Ist die Haut rundherum gerötet? Gibt es neue Schmerzen, mehr Flüssigkeit, vielleicht sogar Geruch? Solche kleinen Veränderungen können viel bedeuten und Pflegekräfte sind darin geschult, sie früh zu erkennen.
Pflegemaßnahmen zur Unterstützung der Heilung
Hautulkus (Ulcus cruris):
- Kompressionstherapie: Unterstützt den venösen Rückfluss und verhindert, dass sich Flüssigkeit staut.
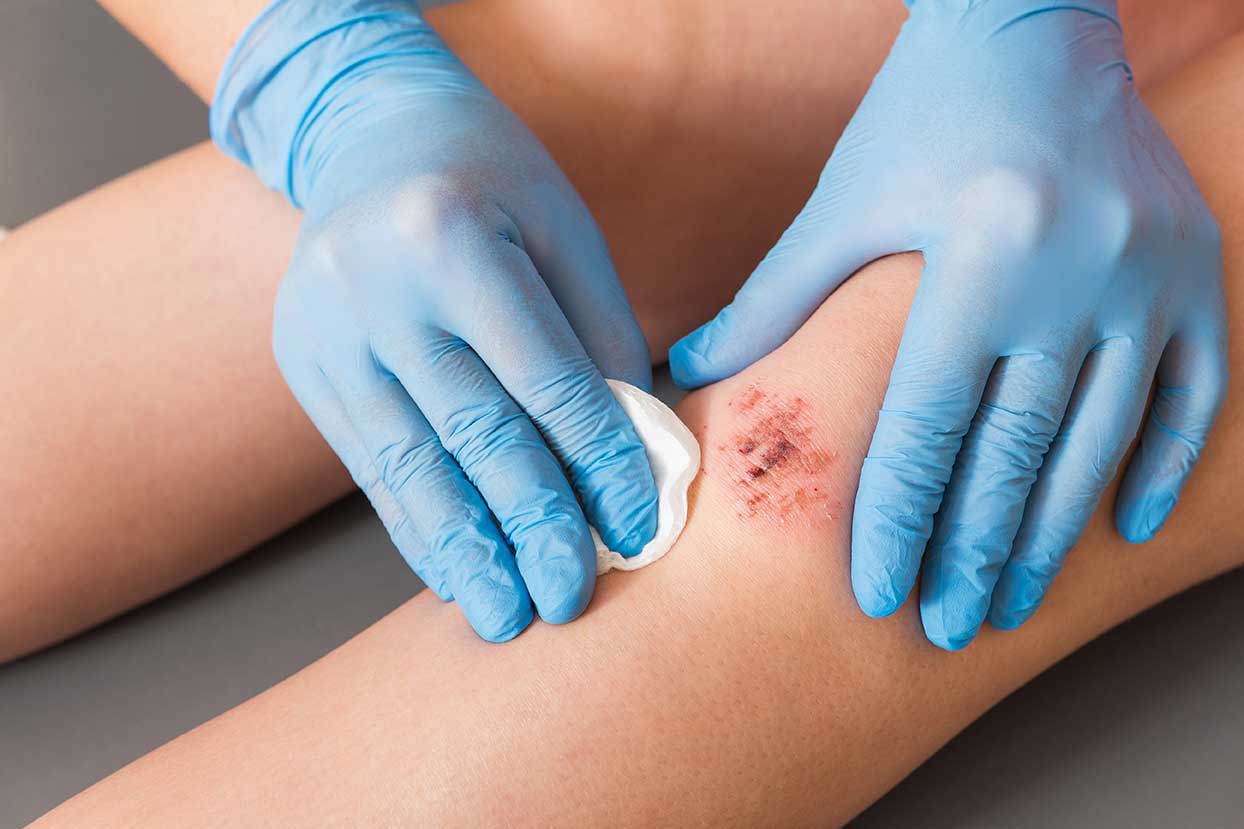
- Wundversorgung: Moderne, phasenorientierte Wundauflagen halten die Wunde feucht und fördern die Heilung.
- Bewegung & Hautpflege: Regelmäßige Spaziergänge oder Fußübungen unterstützen die Durchblutung, während sanfte Hautpflege das Gewebe schützt.
Magengeschwür (Ulcus ventriculi):
- Medikamentöse Therapie: Protonenpumpenhemmer (PPI) reduzieren die Magensäure.
- Ernährungsumstellung: Kleine, gut verdauliche Mahlzeiten, Vermeidung von scharfen und fettigen Speisen. Führe ein kleines Ernährungs-Tagebuch. Oft sind es nicht die 'typischen' scharfen Speisen, sondern saure Säfte (Zitrusfrüchte) oder Kaffee, die den Magen reizen. Finde Deine persönlichen Trigger und eliminiere sie für 4 Wochen.
Ernährung und Lebensstil
- Proteinreiche Kost: Fördert die Wundheilung, besonders bei Hautulzera.
- Flüssigkeitszufuhr: Unterstützt die Durchblutung und fördert den Heilungsprozess.
- Bewegung: Selbst kurze, regelmäßige Aktivität hilft, den venösen Rückfluss zu verbessern.
Mit geübten Handgriffen reinigen Pflegekräfte die Wunde, wechseln die Auflage und erklären Peter, warum konsequente Kompression so wichtig ist. Wenn ihnen etwas auffällt – etwa, dass die Wunde langsamer heilt oder das Gewebe dunkler wirkt – informieren sie sofort den Hausarzt oder die Wundambulanz. So kann schnell reagiert werden, bevor sich die Situation verschlechtert.
Doch mal ehrlich: Die Pflege eines chronischen Ulcus ist nicht nur medizinisch anspruchsvoll, sondern auch emotional belastend. Stundenlanges Stehen beim Verbandwechsel, die Sorge, etwas falsch zu machen, und der ständige Geruch – all das zehrt an den Kräften und kann auch das familiäre Zusammenleben auf die Probe stellen. Viele Angehörige wünschen sich einfach, wieder Sohn, Tochter oder Partner zu sein, statt ständig Pfleger oder Pflegerin.
Genau hier setzen professionelle Pflegekräfte an: Sie bringen nicht nur Fachwissen und Routine mit, sondern auch Entlastung, Verständnis und Ruhe in den Alltag. Sie schenken Betroffenen und Angehörigen gleichermaßen ein Stück Lebensqualität zurück.
Gib diese Last ab: Bei noracares.at findest Du erfahrene, liebevolle Pflegekräfte, die sich professionell und nach neuesten Standards um die Wundversorgung kümmern – damit Du Dich wieder auf das konzentrieren kannst, was zählt: gemeinsame, unbeschwerte Zeit.
Peter sitzt nachdenklich zu Hause und betrachtet das Pflaster auf seinem Unterschenkel. Er weiß, dass die Heilung zwar schon gut voranschreitet, aber die eigentliche Herausforderung oft danach beginnt: das erneute Auftreten eines Ulcus verhindern. Sein Arzt erklärt ihm, wie er aktiv vorbeugen kann.
Venöse Ulcera
Um ein erneutes Ulcus cruris venosum zu verhindern, sind drei Dinge entscheidend:
- Kompression: Peter trägt regelmäßig seine Kompressionsstrümpfe. Sie stützen die Venen und verhindern, dass sich Flüssigkeit in den Beinen staut.
- Bewegung: Tägliche Spaziergänge und kleine Übungen mit Hilfe seiner Pflegerin helfen dem Blut, wieder besser durch die Beine zu fließen. Schon ein paar Minuten Fußwippen oder Treppensteigen zwischendurch können viel bewirken.
- Gewichtskontrolle: Peter versucht, sein Gewicht stabil zu halten – jede zusätzliche Belastung macht den Venen zu schaffen.
Arterielle Ulcera
Bei arteriellen Problemen rät der Arzt Peter:
- Rauchstopp: Jeder gerauchte Zigarillo verengt die Blutgefäße weiter. Peter entscheidet sich, konsequent aufzuhören.
- Blutdruck- und Cholesterinkontrolle: Regelmäßige Messungen und gezielte Therapie helfen, die Durchblutung zu verbessern. Peter lernt, dass selbst kleine Veränderungen im Alltag langfristig schützen.
Magengeschwür
„Und Peter, auch im Magen kannst du Rezidive verhindern“, erklärt der Arzt:
- Helicobacter-Eradikation: Eine konsequente Therapie gegen das Bakterium sorgt dafür, dass das Ulcus nicht wieder auftritt.
- NSAID-Vermeidung: Schmerzmittel wie Ibuprofen oder Diclofenac kann Peter nur noch nach Rücksprache einnehmen, um die Magenschleimhaut zu schützen.
Peter spürt: Mit diesen einfachen, aber konsequenten Maßnahmen kann er viel dafür tun, dass die Wunde nicht wiederkommt. Ein guter Mix aus Selbstverantwortung, pflegrischer Unterstützung und ärztlicher Kontrolle gibt ihm das beruhigende Gefühl, die Heilung aktiv zu unterstützen.
Wer wie Peter mit einem Ulcus konfrontiert ist, steht oft vor vielen Fragen: Wo beginnt die Behandlung? Welche Fachärzte sind zuständig? Und welche Kosten übernimmt die Krankenkasse? In Österreich gibt es klare Strukturen und Anlaufstellen, die Betroffenen helfen, die Wunde effektiv zu versorgen und die Heilung zu unterstützen.
Erste Anlaufstellen: Hausarzt & Fachärzte
Der erste Schritt bei Verdacht auf ein Ulcus cruris führte Peter zu seinem Hausarzt. Dieser kann die Behandlung einleiten und bei Bedarf an Fachärzte wie Dermatologen oder Gefäßchirurgen überweisen. Spezialisierte Ambulanzen, etwa für chronische Wunden, bieten oft eine intensivere Betreuung.
Überweisung & Spezialambulanzen
Wenn die Wunde einfach nicht heilen will, ist das kein Grund, Dich damit abzufinden – im Gegenteil: Dann ist es Zeit für spezialisierte Hilfe. Der Hausarzt kann Dich an eine Spezialambulanz oder ein Wundzentrum überweisen, wo ein erfahrenes Team die Behandlung übernimmt.
Dort wird nicht nur die Wunde selbst versorgt, sondern vor allem nach der Ursache gesucht – etwa nach Durchblutungsproblemen, Infektionen oder Stoffwechselstörungen. Moderne Diagnostik, gezielte Therapien und regelmäßige Kontrollen sorgen dafür, dass die Heilung wieder in Gang kommt.
In Österreich gibt es mehrere solcher Wundzentren, die auf chronische Ulcera spezialisiert sind. Ein Beispiel ist das Wundzentrum Wien 22, das venöse, arterielle und lymphatische Ulcera behandelt. Auch das „Wiener Wundnetz“, ein gemeinsames Projekt der ÖGK und der Stadt Wien, baut derzeit ein Netzwerk von spezialisierten Behandlungszentren auf.
Das Wundmanagement der Oberösterreichischen Gesundheitsbetriebe (OÖG) betreut Patientinnen und Patienten mit chronischen Wunden in Spitälern und Ambulanzen landesweit und bietet Beratung, Therapie und Nachsorge. Ebenso bietet das Wundmanagement Graz & Umgebung als mobile Wundmanager Versorgung bei akuten und chronischen Wunden, auch im häuslichen Umfeld.
Kostenübernahme durch die Sozialversicherung
In Österreich übernehmen die Sozialversicherungsträger wie die Österreichische Gesundheitskasse (ÖGK), die Sozialversicherungsanstalt der Selbständigen (SVS) und die Versicherungsanstalt öffentlich Bediensteter, Eisenbahnen und Bergbau (BVAEB) die Kosten für die medizinische Behandlung eines Ulcus cruris. Dazu gehören ärztliche Leistungen, Wundversorgung und notwendige Hilfsmittel.
Pflegegeld bei chronischen Ulcera
Wenn Peter aufgrund seines Ulcus cruris pflegebedürftig wird, kann er Anspruch auf Pflegegeld haben. Die Höhe des Pflegegeldes richtet sich nach dem Pflegebedarf und wird in sieben Stufen eingeteilt. Voraussetzung ist ein ständiger Betreuungs- und Hilfsbedarf von mehr als 65 Stunden monatlich.
Hilfsmittel: Kompressionsstrümpfe & Wundauflagen
Für die Behandlung eines Ulcus cruris benötigt Peter spezielle Hilfsmittel wie Kompressionsstrümpfe und Wundauflagen. Mit einer ärztlichen Verordnung werden diese meist mit einem geringen Selbstbehalt von der Krankenkasse übernommen. Kompressionsstrümpfe sollten regelmäßig gewechselt werden, um ihre Wirksamkeit zu erhalten.
Ein Ulcus ist keine einfache Wunde, sondern ein ernstzunehmendes Gesundheitsproblem, das Aufmerksamkeit, Geduld und die richtige Behandlung braucht. Auch wenn die Heilung oft langwierig ist, gibt es heute viele wirksame Therapien – von moderner Wundversorgung bis zu gezielter Behandlung der Ursachen wie Durchblutungsstörungen oder Infektionen.
Wichtig ist: Sei nicht zu stolz, um Hilfe zu bitten und zögere nicht, ärztliche Hilfe in Anspruch zu nehmen, wenn eine Wunde nicht heilt, sich verschlechtert oder starke Schmerzen bereitet. Je früher die Diagnose gestellt wird, desto besser sind die Heilungschancen und desto geringer das Risiko von Komplikationen.
Ihre nächsten Schritte:
- Bei einem verdächtigen Ulcus rasch Hausärztin/Hausarzt oder Fachärztin/Facharzt (Dermatologie, Gefäßchirurgie, Gastroenterologie) aufsuchen.
- Ärztliche Empfehlungen konsequent umsetzen (z. B. Kompression, Medikamente, Ernährungsumstellung).
- Den Alltag aktiv unterstützen: Bewegung, Hautpflege, gesunde Ernährung, Rauchstopp.
Denke daran: Du bist nicht allein. In Österreich gibt es spezialisierte Wundzentren, Kliniken und Kostenübernahmen durch Krankenkassen, die Betroffene entlasten. Mit der richtigen Unterstützung können selbst chronische Ulcera abheilen und die Lebensqualität deutlich verbessert werden.
- Ulcus (Ulkus): Ein tiefer Gewebedefekt (Geschwür) der Haut oder Schleimhaut, der schlecht heilt und tiefer als bis zur Dermis reicht. Es ist keine oberflächliche Wunde.
- Ulcus cruris: Der medizinische Fachbegriff für das „offene Bein“, meist am Unterschenkel lokalisiert, verursacht durch Durchblutungsstörungen.
- ABI (Ankle-Brachial-Index): Ein wichtiger diagnostischer Test, bei dem der Blutdruck am Knöchel mit dem am Oberarm verglichen wird, um eine periphere arterielle Verschlusskrankheit (pAVK) festzustellen.
- Kompressionsstrümpfe: Medizinische Hilfsmittel, die bei venösen Ulcera (Ulcus cruris venosum) angewendet werden, um den venösen Rückfluss zu unterstützen und das Stauen von Flüssigkeit im Bein zu verhindern.
- Exsudat: Die aus der Wunde austretende Wundflüssigkeit. Ihre Menge und Beschaffenheit sind wichtige Indikatoren für den Heilungszustand des Ulcus.
- Rezidivprophylaxe: Alle vorbeugenden Maßnahmen, die nach erfolgreicher Heilung eines Ulcus ergriffen werden, um dessen erneutes Auftreten zu verhindern (z. B. Kompressionstherapie, Rauchstopp).
- Helicobacter pylori: Ein Bakterium, das eine der häufigsten Ursachen für Magenschleimhautentzündungen (Gastritis) und Magengeschwüre (Ulcus ventriculi) ist.
- NSAR: Abkürzung für Nichtsteroidale Antirheumatika (z. B. Ibuprofen), eine Gruppe von Schmerzmitteln, deren Einnahme das Risiko für Magengeschwüre erhöhen kann.
- Revaskularisation: Medizinische Verfahren (z. B. Operation), die darauf abzielen, die Durchblutung in arterienversorgten Gebieten wiederherzustellen (wichtig bei Ulcus cruris arteriosum).
- Koloskopie: Eine Spiegelung des Dickdarms, die bei Verdacht auf Ulzera im unteren Magen-Darm-Trakt (z. B. bei Morbus Crohn) zur Diagnose eingesetzt wird.